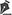RESUMO
OBJETIVO: Analisar as utilizações e do desfecho imediato da MRD Integra® no fechamento cutâneo de lesões extensas em crianças atendidas no serviço de Cirurgia Pediátrica do Hospital Infantil Joana de Gusmão no período de janeiro de 2002 a dezembro de 2017.
MÉTODO: Trata-se de um estudo retrospectivo, analítico e vertical que avaliou os arquivos de todas as crianças submetidas a aplicação de MRD no período de janeiro de 2002 a dezembro de 2017, totalizando 155 pacientes.
RESULTADOS: Foram analisados 155 pacientes submetidos ao implante de MRD, totalizando 191 implantes. A maioria dos pacientes era do sexo masculino (58,06%) e pré-púberes (32,02%). Os diagnósticos mais prevalentes foram queimadura em fase aguda (35,97%), retração cicatricial (32,8%) e retração cicatricial e cicatriz hipertrófica (14,28%). A pega total do implante foi observada em 68,42% dos pacientes, numa média de 19,16 dias. O número de implantes submetidos ao tratamento conjunto com curativos de pressão negativa (CPN) foi de 86 (46,24%). A porcentagem média de pega parcial foi de 82,30%. Dos 191 implantes, 58 tiveram complicações (30,36%).
CONCLUSÕES: As MRD são uma opção atual para cobertura cutânea em crianças, com utilizações diversas, taxa aceitável de complicações e bom resultado imediato.
Palavras-chave:
Pele Artificial. Queimaduras. Criança.
ABSTRACT
OBJECTIVE: To analyze the uses and the immediate outcome of MRD Integra® in the cutaneous closure of extensive lesions in children seen at the Pediatric Surgery service of Hospital Infantil Joana de Gusmão from January 2002 to December 2017.
METHODS: This is a retrospective, analytical and vertical study that evaluated the files of all children submitted to the application of MRD from January 2002 to December 2017, totaling 155 patients.
RESULTS: 155 patients submitted to MRD implantation were analyzed, totaling 191 implants. Most patients were male (58.06%) and prepubertal (32.02%). The most prevalent diagnoses were acute burns (35.97%), scar retraction (32.8%) and scar retraction and hypertrophic scarring (14.28%). Total implant take-up was observed in 68.42% of patients, with an average of 19.16 days. The number of implants submitted to joint treatment with negative pressure dressings (CPN) was 86 (46.24%). The average percentage of partial catch was 82.30%. Of the 191 implants, 58 had complications (30.36%).
CONCLUSIONS: MRDs are a current option for skin coverage in children, with different uses, an acceptable rate of complications and a good immediate result.
Keywords:
Skin, Artificial. Burns. Child.
INTRODUÇÃOA pele é um órgão com estrutura e função complexa de difícil reposição quando sofre dano irreversível por queimadura, trauma ou doença. Ela é composta por duas camadas altamente especializadas
1: a epiderme, de origem ectodérmica
2, camada mais fina e superficial, responsável pela função de barreira a micro-organismos, manutenção da temperatura e à perda de água
1, constantemente renovada, cuja célula fundamental, o queratinócito, leva 4 semanas desde o início da sua diferenciação na membrana basal até estar anucleado participando do estrato córneo
1; e a derme, de origem endodérmica
2, camada mais interna, cuja célula fundamental, o fibroblasto, provê à pele elasticidade, resistência, capacidade de dissipação de calor, produção de lubrificação e das sensibilidades gerais, além de conter os anexos cutâneos e nutrir a epiderme logo acima
1. Essas duas camadas estão presas uma à outra firmemente por uma estrutura complexa, composta principalmente por elastina e colágenos do tipo IV e VII
1.
A perda parcial ou total dessa cobertura leva à perda de fluidos e proteínas, acarretando desidratação, perda da pressão coloidosmótica e edema secundário
1. Além disso, micro-organismos passam a ter acesso facilitado à microcirculação, o que pode resultar em infecção sistêmica, e a desidratação dos tecidos pode levar à morte celular e progressão do aumento do tamanho da lesão
1.
A derme contém um reservatório de células indiferenciadas mesenquimais com capacidade de diferenciação e reepitelização no caso de dano, presentes no folículo piloso
3. Apesar disso, essa regeneração só ocorre em feridas com anexos dérmicos preservados, ou seja, a pele não tem grande capacidade de regeneração espontânea, o que torna necessária a intervenção cirúrgica no tratamento de feridas de maior profundidade
3. Nesses casos, há consenso na literatura de que o tecido lesado deve ser removido e coberto com enxertos autólogos ou algum substituto cutâneo
3.
Existem hoje diversas possibilidades de materiais para reposição da pele perdida, classificados como coberturas temporárias, que exigirão depois uma solução definitiva, ou de fechamento definitivo
3. Apesar dos avanços tecnológicos na área médica, o manejo de feridas agudas e crônicas de várias etiologias geralmente se constitui como um desafio
4. Grandes defeitos cutâneos resultantes de lesões graves frequentemente são tratados com cirurgias reconstrutivas extensas, as quais são acompanhadas de longos períodos de hospitalização, além de risco de infecção e trombose
4.
Os substitutos cutâneos temporários têm como sua principal utilidade a cobertura temporária fisiológica da lesão, com objetivo de criar um ambiente úmido que privilegie sua recuperação enquanto aguarda o enxerto autólogo
1. Eles provêm proteção contra danos mecânicos, capacidade de transmissão de vapor similar a pele e barreira física para bactérias
1. Podem ser de dois tipos: enxertos homólogos ou xenoenxertos
1,3,5.
Para a cobertura definitiva da lesão, temos o enxerto autólogo e os substitutos cutâneos dérmicos. Até a presente data, o material preferencial de escolha para substituir a pele que foi removida é o autoenxerto, quando disponível
4. Ele é obtido através da pele do próprio paciente, em locais de tecido saudável
3. Esse tem as vantagens de não sofrer rejeição, ser de baixo custo e poder cobrir grandes áreas, quando expandido
3. Apesar disso, o procedimento de extração do enxerto envolve a criação de uma área cruenta adicional, com algum grau de morbidade
3.
A qualidade dos enxertos é dependente da espessura e da forma como será utilizado, ou seja, em lâminas ou expandido
3. 'A pega da enxertia se dá porque as células, inicialmente, sobrevivem por embebição de nutrientes advindos dos tecidos onde está apoiado. Com o tempo se inicia a angiogênese, e capilares crescem na derme integrando definitivamente o enxerto. Muitas das sequelas de queimadura como cicatrizes hipertróficas e queloides, se desenvolvem devido aos enxertos epidérmicos serem feitos sobre fáscias ou tecidos de granulação, que não contêm derme. A derme fornece a base de colágeno para a epiderme."
6.
Já as matrizes de regeneração dérmica foram desenvolvidas para o fechamento de extensas lesões, sem possibilidade de cobertura completa com enxerto autólogo e visando resultados superiores, ao estimular a preservação da anatomia
2, uma vez que permitem a regeneração da matriz extracelular da derme. São constituídas por uma membrana única ou bilaminar
6. Nas bilaminares, o substituto para a derme, na camada inferior, é formado por uma matriz porosa de colágeno de tendão bovino e glicosaminoglicanas, que têm porosidade e taxa de degradação controladas
6. Serve como um molde estruturado para infiltração de células da derme subjacente e formação de uma neoderme de características idênticas às da pele normal, sem formação de cicatriz
7.
Já o substituto da epiderme, na camada superior, é constituído de silicone, e serve temporariamente como proteção para evitar perda de fluidos e ter função de barreira à infecção
3. Em aproximadamente 2 a 3 semanas, após a produção da neoderme, a camada de silicone deve ser removida, para então aplicar um enxerto fino de epiderme do paciente, extraída de outro local
3, uma vez que ainda não se dispõe de cobertura epidérmica e nesse caso não há regeneração espontânea da epiderme
3.
Apesar do uso de matriz de regeneração dérmica envolver também a criação de uma área cruenta adicional, a camada de pele removida por esse método é substancialmente mais fina do que a necessária sem o uso da matriz e é reposta pelo organismo de maneira mais rápida
3. Aém disso, é importante ressaltar que a obtenção do enxerto autólogo fino é feita mais tardiamente, após a maturação da matriz bilaminar, ao término da fase inflamatória aguda, principalmente em queimaduras de fase aguda, quando o paciente encontra-se mais estável
3.
Nesse estudo somente foi utilizada a matriz dérmica de dupla camada e não a de camada única, que necessitaria do enxerto autólogo no mesmo tempo cirúrgico. Além disso, por envolver a criação da neoderme, a pele mantém sua estrutura colagenosa e produz bom efeito estético e funcional, preservando as características de plicabilidade e elasticidade, evitando-se, assim, as retrações cicatriciais
3.
No Hospital Infantil Joana de Gusmão (HIJG), um hospital pediátrico público de referência no sul do Brasil, as principais indicações para uso de matriz de regeneração dérmica (MRD) de dupla camada são cobertura cutânea em pacientes com área doadora para enxerto autólogo insuficiente e cobertura cutânea de áreas nobres, como mãos, pés, região de dobra de grandes articulações, face, pescoço e mamas femininas, principalmente para pacientes com queimadura aguda.
Os objetivos desse trabalho foram a análise das utilizações da MRD no fechamento cutâneo de lesões extensas em crianças atendidas no serviço de Cirurgia Pediátrica do HIJG, no período de janeiro de 2002 a dezembro de 2017, e a análise dos resultados imediatos após a cobertura cutânea.
MÉTODOFoi realizado um estudo retrospectivo, analítico e vertical dos pacientes submetidos a implante da matriz de regeneração dérmica Integra
®* no Hospital Infantil Joana de Gusmão (HIJG), em Florianópolis, SC, no período de janeiro de 2002 a dezembro de 20 1 7, totalizando 155 pacientes. Desses 155 pacientes, 25 foram submetidos a mais de um procedimento cirúrgico em datas diferentes, totalizando 19 1 implantes. Foram excluídos pacientes que não se encaixaram nos critérios do estudo ou cujos prontuários continham dados incompletos.
Foram coletados dados epidemiológicos, como idade e sexo, e informações sobre indicação cirúrgica do implante, tempo e percentual de pega da MRD, uso de curativo de pressão negativa, complicações iniciais e percentual de pega do enxerto de pele. Para análise da pega, os dados foram divididos em pega total, quando havia registros percentuais de pega de 100%; pega parcial, para registros de valores entre 50-95%; e perda do implante, quando a pega era menor que 50%. Em relação à idade, os pacientes foram distribuídos em faixas etárias conforme a linha de pesquisa do HIJG
2.
Os dados foram coletados a partir da análise dos prontuários do SAME do HIJG no ano de 2019 e 2020. O trabalho foi aprovado em Comitê de Ética do HIJG, sob número do parecer 3.380.926.
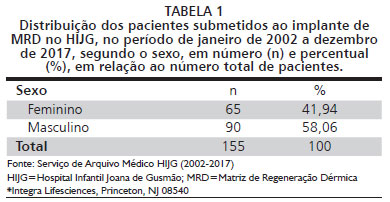
RESULTADOSForam analisados 1 55 pacientes submetidos ao implante de MRD, no HIJG, durante o período de janeiro de 2002 a dezembro de 2017. Destes, 25 foram submetidos a mais de um procedimento de implante de MRD em datas diferentes, totalizando 1 9 1 implantes. A Tabela 1 apresenta a predominância do sexo masculino e na Tabela 2 a idade, que variou de 0 a 16 anos, com maior prevalência em crianças maiores, na faixa etária de púberes.
O diagnóstico inicial da indicação do uso da MRD é apresentado na Tabela 3, com a maioria de pacientes queimados de fase aguda, sendo a grande maioria com pega total da MRD, listada na Tabela 4. Dos 155 pacientes submetidos ao implante de MRD, o uso de curativo de pressão negativa (CPN) foi realizado em 86 pacientes (46,24%).
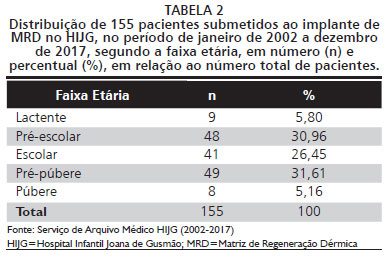
Na Tabela 5, observa-se que mais da metade obteve pega total da MRD, enquanto perdas totais, consideradas acima de 50%, foram poucas. A porcentagem média de pega parcial foi de 82,30%. Dos 191 implantes, 58 tiveram complicações (30,36%). Entre esses, foi detectada infecção em 28 implantes e hematoma em 24 implantes. Três pacientes foram a óbito, num total de seis implantes.
DISCUSSÃOSegundo Sheridan e Tompkins
1, o substituto cutâneo ideal deveria ter como características a prevenção a desidratação, fornecer barreira à entrada de micro-organismos, ser flexível e moldável, crescer com a criança, não formar cicatriz hipertrófica, não transmitir doenças virais e não incitar resposta inflamatória, além de ser durável em estoque, de baixo custo, não necessitar refrigeração, fácil de aplicar e aplicável em um único procedimento cirúrgico.
O enxerto autólogo é ainda a solução mais próxima e primeira indicação, quando disponível. Quando necessário o uso de MRD, encontram-se entre suas vantagens a pronta disponibilidade e capacidade de cobertura de grandes áreas de imediato, adiando a necessidade de enxerto autólogo em 2 a 3 semanas, período que inclui a fase aguda da queimadura, nas apresentações de dupla camada. Tanto nos EUA quanto no Brasil existe aprovação do U.S. Food and Drug Administration (FDA) e na Agência Nacional de Vigilância Sanitária (ANVISA), respectivamente, para uso da MRD Integra
®* em tratamento de queimaduras extensas, cirurgia reconstrutora de queimados e tratamento de pé diabético
8. Apesar disso, diversas outras aplicações estão sendo testadas para cobertura cutânea em pacientes com dificuldade de obtenção de enxerto autólogo
8.
Seu uso em cirurgias pediátricas de reconstrução e queimados ainda é recente no Brasil, e faltam dados nacionais de grande porte para constatarmos suas diversas aplicações, com exceção das linhas de pesquisa nacionais do presente estudo, procedentes do HIJG
2,4,6,9-13. O seu custo, no nosso meio, é o principal fator limitante de seu uso
14. No HIJG, as duas principais indicações para uso de MRD foram cobertura cutânea extensa em pacientes com queimaduras agudas e queimadura com área doadora insuficiente para enxerto autólogo e cobertura cutânea de áreas nobres, como mãos, pés, região de dobras e de grandes articulações, face, pescoço e mamas femininas, em que se espera uma cobertura cutânea de qualidade superior.
Foram estudados 191 implantes de MRD, realizados no período de 2002 a 2017. Foram constatados 1 2 diagnósticos diferentes para o qual o implante foi indicado como tratamento, sendo os principais as queimaduras de fase aguda e suas consequências (cicatriz hipertrófica/retração cicatricial), com 73,43% das indicações. Trauma e nevo melanocítico estiveram também entre indicações mais presentes.
As demais indicações foram reconstrução após retirada de melanoma, mordedura, síndrome de Fournier, queloide, ampliação de introito vaginal e hemangioma. Na literatura, além da indicação mais clássica de queimadura aguda, encontramos diversas outras, entre essas feridas de difícil cicatrização
15, tumores de pele
15, problemas cicatriciais
15,16 (retrações, cicatrizes hipertróficas, queloides), trauma
17,18,
aplasia cutis18, mielomeningocele
18,
congenitally absent cranium18, nevo melanocítico gigante
19 e síndrome compartimental
17.
A prevalência do uso de Integra em queimaduras no HIJG se justifica por ser um centro de referência no sul do Brasil no tratamento integral de crianças com queimaduras e ter uma Unidade de Tratamento de Queimados de alta complexidade, credenciada pelo Ministério da Saúde e, portanto, com disponibilidade deste material; ressaltamos que em nosso estado não dispomos de banco de tecidos, que poderia também ser uma fonte de derme alógena em enxertos de pele homólogos.
Em relação à epidemiologia, dentre os pacientes estudados, a maioria dos pacientes era do sexo masculino (58,06%), tendo como principais idades de ocorrência os pré-púberes, pré-escolares e escolares. Lactentes e púberes estiveram em proporção menor. Em estudos semelhantes com população pediátrica na literatura, de menor porte, encontramos média de 8,8 anos
17, 3,8 anos
19 e 13,15 anos
16. Já em relação ao sexo, os estudos são discordantes, sendo encontradas proporções de 1:1
17 ou predominância de sexo feminino
16,19. Esta casuística acompanha a incidência de queimaduras em crianças no que se refere àquelas lesões de 3º grau que necessitam de tratamento cirúrgico para sua resolução.
A porcentagem total de pega do implante de MRD foi de 82,84%, sendo que 130 dos 190 pacientes tiveram pega total. Houve perda da MRD em 22 pacientes. Em outros estudos, as porcentagens de pega dos implantes foram 94% para retrações cicatricias
16, 71% para nevo melanocítico congênito
19 e 87,5% para feridas complexas de extremidades
17, bastante semelhantes, portanto, aos resultados do presente estudo, que mantém inclusive a tendência de trabalhos anteriores desta mesma linha de pesquisa
4,13.
A média aritmética de tempo de pega dos implantes de MRD foi de 19,16 dias, em proximidade com dados da literatura
16, 17, 19. Esse dado objetivamente é coletado pelo tempo decorrido entre o implante e a enxertia, e pode ser influenciado por fatores externos, como disponibilidade de centro cirúrgico, enxertos só feitos de forma eletiva, entre outros fatores. Nicoletti et al.
15, em uma série de 127 casos envolvendo adultos e crianças, encontraram tempo de pega médio da MRD de 28 dias.
O tempo médio menor desta pesquisa se deve ao fato de que em muitos casos foram utilizados curativos de pressão negativa (CPN), principalmente nos últimos 7 anos, em que a associação de MRD e CPN se tornou rotina por efetivamente aumentar a taxa de pega da matriz e reduzir o tempo de pega, conforme demonstrado em estudos prévios da nossa linha de pesquisa
14. Foram utilizados CPN em 86 pacientes, equivalentes a 46,24% do total.
Chang et al.
8 se referem a eles como uma boa maneira de reforçar o implante de MRD, auxiliando no saída de fluidos, diminuição do edema, proteção contra as forças de cisalhamento e promovendo o aumento da vasculatura. Podem ser particularmente úteis em áreas anatômicas difíceis, como virilha e axila
8. Neste, e em estudos prévios, constatamos diminuição no tempo de maturação dos implantes associados a seu uso
4, em concordância com outros autores
20,21.
Quanto ao enxerto de pele, foram avaliados apenas os pacientes com pega total ou parcial da MRD. Houve pega total em 88 enxertos (48,28%), pega parcial em 64 enxertos (38,10%) e perda do enxerto em 16 casos (9,52%). A porcentagem média de pega de todos os enxertos foi de 83,73%. Em outros estudos, as porcentagens de pega dos enxertos foram 94% para retrações cicatriciais
16, 98% para nevo melanocítico congênito
19 e 83% para feridas complexas de extremidades
17, novamente semelhantes aos resultados encontrados.
As complicações descritas mais comuns na literatura são formação de hematoma e seroma, infecção, baixa pega da matriz dérmica e descolamento precoce do silicone
8. Nesse trabalho, a baixa pega da matriz dérmica foi avaliada em conjunto com a pega, não sendo considerada entre as complicações na análise dos dados. A taxa de infecção detectada foi de 1 4,66% do total dos implantes, enquanto houve formação de hematoma de 12,57%. Em outros estudos semelhantes, encontramos taxa de complicações total de 1 7,6%
16 e 33%
19.
No nosso serviço, esta é a opção preferencial para cobertura cutânea, com baixa taxa de complicações e bons resultados finais imediatos. Apesar de essa técnica envolver um mínimo de dois procedimentos cirúrgicos, acreditamos que seus resultados sejam compensadores, principalmente pela diminuição da resposta inflamatória em decorrência da remoção do tecido queimado e a não criação de áreas cruentas e hemorrágicas de áreas doadoras para enxertos autólogos.
O presente estudo se limitou a análise imediata do uso da MRD, sendo que a análise final do aspecto estético e funcional é feita mais tardiamente, após 2 anos da realização do procedimento, com uso da escala de Vancouver, conforme descrito em trabalhos prévios de nossa linha de pesquisa
2.
CONCLUSÕESAs MRD são opções atuais de cobertura cutânea, principalmente em queimadura de fase aguda, retração cicatricial, cicatriz hipertrófica, nevo melanocítico congênito, trauma, melanoma, mordedura, síndrome de Fournier, queloide, hemangioma e reconstrução de vagina. A média de pega por área de superfície da matriz de regeneração dérmica atingiu 72,1% e a taxa de complicações foi de 30,36%, sendo infecção e hematoma as mais frequentes. A média de pega por área de autoenxerto epidérmico foi de 82,30%.
FINANCIAMENTOEsta pesquisa não recebeu nenhum financiamento específico de agências de fomento nos setores público, comercial ou sem fins lucrativos.
REFERÊNCIAS1. Sheridan RL, Tompkins RG. Alternative Wound Coverings. In: Herdon D. Total Burn Care. Philadelphia: Saunders Elsevier; 2007. p. 239-45.
2. Manara LM. Uso da matriz de regeneração dérmica no tratamento cirúrgico de crianças vítimas de queimaduras do Hospital Infantil Joana de Gusmão: seis anos de experiência [Monografia]. Florianópolis: Universidade Federal de Santa Catarina; 2009. 37 p.
3. Lima Junior EML, Novaes FN, Piccolo N, Serra MCVF Tratado de Queimaduras no Paciente Agudo. 2a ed. São Paulo: Atheneu; 2008.
4. Pereima MJL, Goulart BC, Pereima RR, Feijó R, Freitas JL. Diminuição do tempo de maturação de matrizes de regeneração dérmica quando associados a uso de curativos de pressão negativa. Rev Bras Queimaduras. 2013;12(3):145-52.
5. Lima Júnior EM, De Moraes Filho MO, Costa BA, Rohleder AVP Sales Rocha MB, Fechine FV et al. Innovative Burn Treatment Using Tilapia Skin as a Xenograft: A Phase II Randomized Controlled Trial. J Burn Care Res. 2020;41(3):585-92.
6. Ramos R. Análise Histológica da Integração da Matriz de Regeneração Dérmica ao Organismo. Estudo Experimental em Ratos [Dissertação]. Florianópolis: Universidade Federal de Santa Catarina; 2004. 57 p.
7. Stern R, McPherson M, Longaker MT. Histologic study of artificial skin used in the treatment of full-thickness thermal injury. J Burn Care Rehabil. 1990;11(1):7-13.
8. Chang DK, Louis MR, Gimenez A, Reece EM. The Basics of Integra Dermal Regeneration Template and its Expanding Clinical Applications. Semin Plast Surg. 2019;33(3):185-9. doi: 10.1055/s-0039-169340I
9. Goulart BC. Análise do Tempo de Maturação dos Implantes de Matriz de Regeneração Dérmica Utilizando Curativos Sob Pressão Negativa [Monografia]. Florianópolis: Universidade Federal de Santa Catarina; 2010.
10. Salvato RDA. Uso de Matriz de Regeneração Dérmica no Tratamento Cirúrgico de Crianças com Queimaduras do Hospital Infantil Joana de Gusmão: Cinco anos de experiência [Monografia]. Florianópolis: Universidade Federal de Santa Catarina; 2007.
11. Marques LRE. Uso da Matriz de Regeneração Dérmica Para Tratamento de Trauma de Partes Moles na Criança [Monografia]. Florianópolis: Universidade Federal de Santa Catarina; 2008.
12. Nery LFC. Análise da Utilização dos Curativos de Pressão Negativa no Hospital Infantil Joana de Gusmão no ano de 2009 [Monografia]. Florianópolis: Universidade Federal de Santa Catarina; 2009.
13. Nogueira DS. Curativo Com Pressão Negativa e Matriz de Regeneração Dérmica: Uma Nova Opção no Tratamento de Queimaduras [Monografia]. Florianópolis: Universidade Federal de Santa Catarina; 2012.
14. Pereima MJL, Feijó R, Oenning da Gama F, de Oliveira Boccardi R. Treatment of burned children using dermal regeneration template with or without negative pressure. Burns. 2019;45(5):1075-80. doi: 10.1016/j.burns.2018.08.009
15. Nicoletti G, Tresoldi MM, Malovini A, Visaggio M, Faga A, Scevola S. Versatile use of dermal substitutes: A retrospective survey of 127 consecutive cases. Indian J Plast Surg. 2018;51(1):46-53. doi: 10.4103/jps.IJPS_217_17
16. Stiefel D, Schiestl C, Meuli M. Integra Artificial Skin for burn scar revision in adolescents and children. Burns. 2010;36(1):114-20. doi: 10.1016/j.burns.2009.02.023
17. Hutchison RL, Craw JR. Use of acellular dermal regeneration template combined with NPWT to treat complicated extremity wounds in children. J Wound Care. 2013;22(12):708-12.
18. Ghazi BH, Williams JK. Use of integra in complex pediatric wounds. Ann Plast Surg. 2011;66(5):493-6. doi: 10.1097/SAP0b013e318203ea4e
19. Schiestl C, Stiefel D, Meuli M. Giant naevus, giant excision, eleg(I)ant closure? Reconstructive surgery with Integra Artificial Skin to treat giant congenital melanocytic naevi in children. J Plast Reconstr Aesthet Surg. 2010;63(4):610-5. doi: 10.1016/j. bjps.2009.01.050
20. McEwan W Brown TL, Mills SM, Muller MJ. Suction dressings to secure a dermal substitute. Burns. 2004;30(3):259-61. doi: 10.1016/j.burns.2003.11.011
21. Molnar JA, DeFranzo AJ, Hadaegh A, Morykwas MJ, Shen P Argenta LC. Acceleration of Integra incorporation in complex tissue defects with subatmospheric pressure. Plast Reconstr Surg. 2004;113(5):1339-46. doi: 10.1097/01.PRS.0000112746.67050.68
Recebido em
7 de Janeiro de 2021.
Aceito em
15 de Setembro de 2021.
Local de realização do trabalho: Hospital Infantil Joana de Gusmão, Florianópolis, SC, Brasil.
Conflito de interesses: Os autores declaram não haver.